Wat is psoriasis ?
Psoriasis is één van de bekendste chronische huidaandoeningen. Naar schatting heeft meer dan 300.000 mensen van de Nederlandse bevolking deze aandoening. Het woord “psoriasis” (met de klemtoon op de eerste “ i”) is afgeleid van het Griekse woord “psore”, dat “schub” betekent. De aandoening wordt namelijk gekenmerkt door rode vaak samenvloeiende plekken die bedekt zijn met dikke schubachtige schilfers. Hoewel de symptomen dat suggereren is psoriasis niet besmettelijk. Desondanks is de kwaliteit van leven van vele psoriasis patiënten erg verstoord.
Wie krijgen er psoriasis ?
Psoriasis kan bij iedereen optreden die daarvoor een aanleg heeft. De aandoening komt zowel bij mannen als vrouwen voor en ook bij alle rassen.
Op welk leeftijd kan psoriasis beginnen?
Vaak worden de huidafwijkingen voor het eerst zichtbaar omstreeks de puberteit, maar eigenlijk kan psoriasis op elke leeftijd beginnen, vanaf 1 maand tot ver boven de 80 jaar. De eerste piekleeftijd van ontstaan ligt tussen de 15e en 20ste jaar. De tweede piek is tussen de 55e en 60ste jaar. Op basis van de leeftijd van ontstaan wordt er ook wel onderscheid gemaakt gemaakt in twee typen:
Type 1: vroege onset psoriasis. Psoriasis die ontstaat vóór het 40ste jaar. Dit is de meest voorkomende vorm (75% van alle gevallen)
Type 2: late onset psoriasis. Deze mensen krijgen psoriasis pas ná het 40ste jaar.
Psoriasis bij kinderen
Psoriasis kan al vanaf babyleeftijd worden gezien, zo rond de leeftijd van 1 maand. Bij psoriasis die al op jonge leeftijd begint moet je altijd denken aan een familiaire aanleg, meerdere familieleden lijden waarschijnlijk ook aan de huidziekte. Ook op kinderleeftijd kunnen verschillende vormen van psoriasis zichtbaar zijn, waarbij de meest voorkomende vorm de vulgaris vorm, gevolgd door de guttata en de inversa vorm (lees verder).
Hoe ontstaat psoriasis ?
Onze huid vernieuwt voortdurend en oude huidcellen worden vervangen door nieuwe. De opperhuid bestaat uit hele kleine huidcellen die langzaam afsterven en afschilferen. Dit is normaal gesproken een proces waar niemand iets van merkt. Maar bij psoriasis is dit vervangingsproces verstoord en gaat het abnormaal snel. Zo ontstaan teveel huidcellen en deze krijgen niet de kans om volledig uit te groeien. De huid gaat daardoor zichtbaar afschilferen. In de psoriasis-huid is er sprake van ontsteking; de huid is namelijk dik en rood. Er bestaan aanwijzingen dat de ontstekingsprocessen bij psoriasis mede verantwoordelijk zijn voor het ontstaan en in stand houden van de huidafwijkingen. We weten nog steeds niet waardoor die versnelde groei wordt veroorzaakt: de oorzaak van psoriasis kennen we niet. Emotionele stress, griep, keelontsteking (met streptokokken) en sommige medicijnen (lithium en zogenaamde beta-blokkers) kunnen psoriasis verergeren.
Is psoriasis erfelijk ?
Erfelijke factoren spelen zeker een rol bij psoriasis. In de wetenschap wordt zelfs gesproken over typische “psoriasis genen”. Een kind wiens vader of moeder psoriasis heeft, heeft een kans van 10% om zelf de ziekte te krijgen. Hebben beide ouders psoriasis, dan is deze kans zelfs 50%.
Wat zijn de symptomen van psoriasis ?
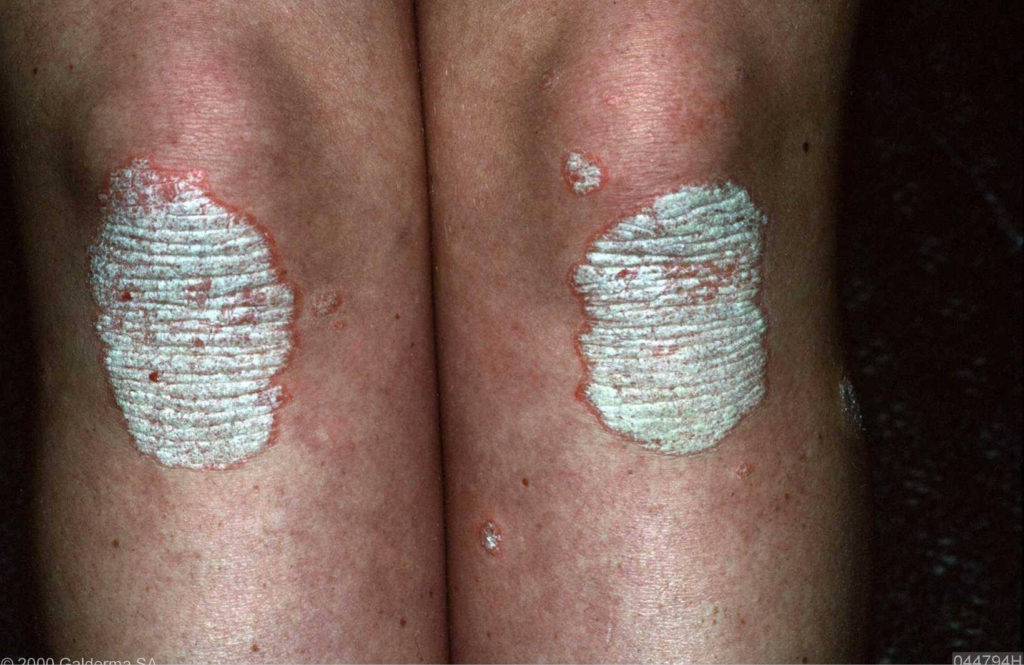
We zien scherp begrensde, wit-schilferende plakkaten op een rode ondergrond. De dikke schilfers geven soms een soort schubachtig effect. Soms is er sprake van jeuk; ook kunnen de plekken weleens pijnlijk zijn. Bij sommige patiënten zijn er in de psoriasisplekken ook één of meerdere puskopjes te zien. Dit zijn geen tekenen van een infectie; deze pustels zijn steriel, bevatten geen bacteriën en zijn normale verschijnselen bij psoriasis. Hinderlijk is verder dat de vele dikke schilfers op de kleding, beddengoed en op de vloer terechtkomen. Naar de lokalisatie van de psoriasis onderscheiden we de volgende vormen:
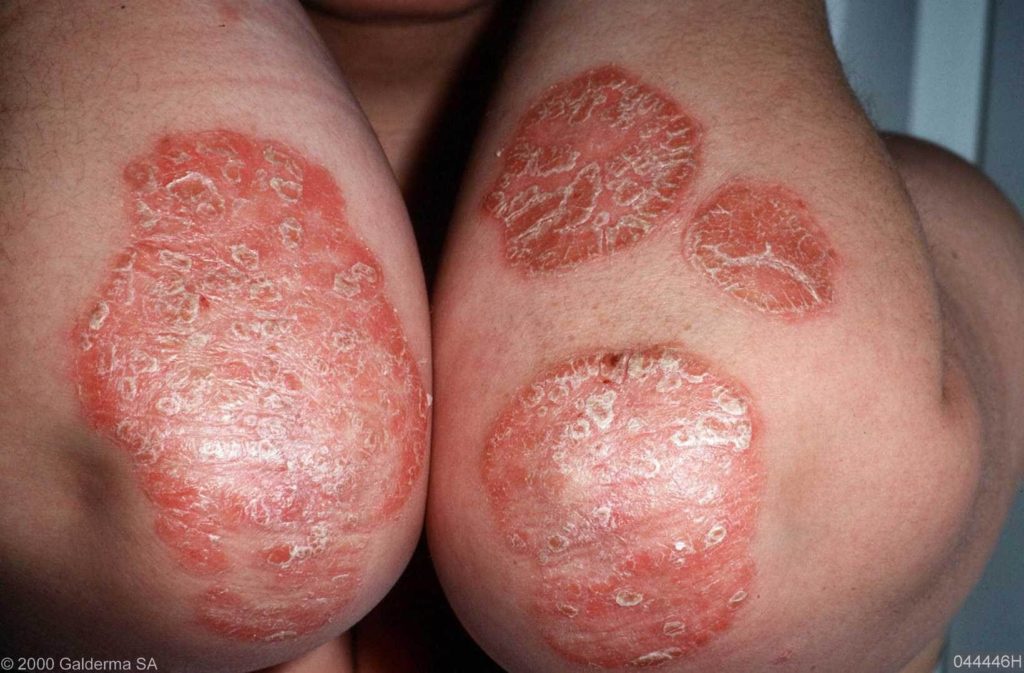
PSORIASIS VULGARIS
Hierbij komen vooral voor op de strekzijde van ellebogen, knieën en op de rug boven de billen. Het woord vulgaris betekent de “gewone” vorm . Deze vorm komt het meest voor. Soms zijn er grote plakkaten aanwezig ( “en plaque”vorm). Kenmerkend is dat de plekken min of meer symmetrisch op het lichaam voorkomen. Psoriasis komt hierbij het vaakst aan de ellebogen voor.
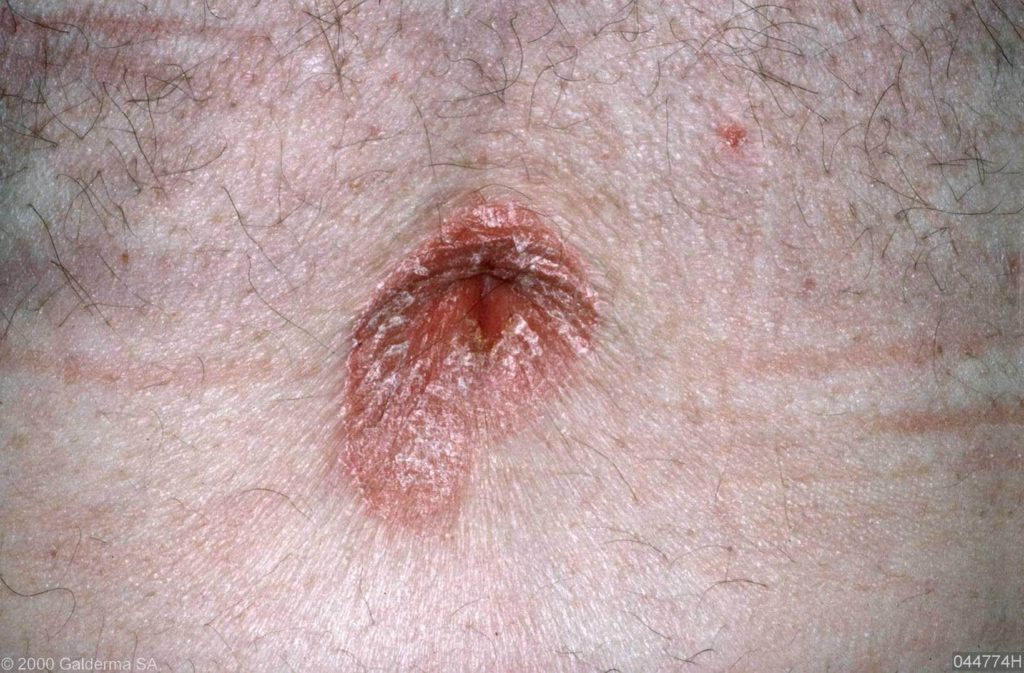
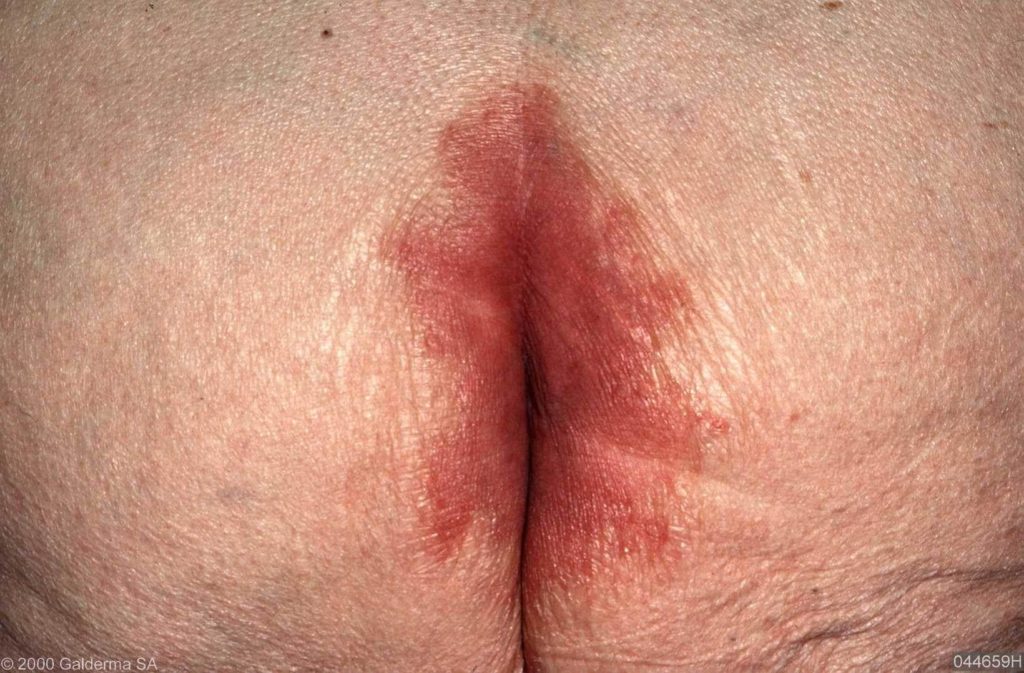
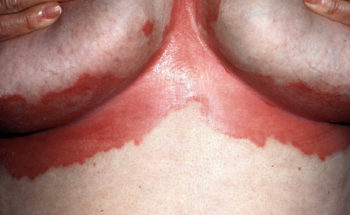
PSORIASIS INVERSA
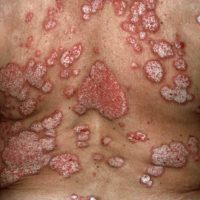
Bij psoriasis inversa zitten de plekken in de lichaamsplooien (oksels, liezen, schaamstreek, rondom de anus, bilspleet). Deze vorm wordt vaak verward met zogenaamde “smetplekken”. (inversa = omgekeerde vorm, d.w.z. in de buigzijden).
PSORIASIS AAN DE GESLACHTSDELEN
Psoriasis komt ook regelmatig voor aan de geslachtsdelen, bij mannen aan de penis en balzak en bij vrouwen aan de schaamlippen maar soms ook tot diep in de vagina. Genitale psoriasis kan leiden tot schaamte en isolatie waardoor mensen geen intieme relaties durven aan te gaan.
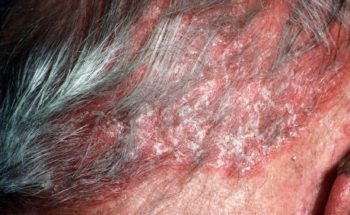
PSORIASIS CAPITIS
Bij psoriasis capitis zien we plekken op het behaarde hoofdhuid vooral op de haargrens van het voorhoofd en achter de oren. Deze vorm dient te worden onderscheiden van seborrhoïsch eczeem. Psoriasis op de hoofdhuid veroorzaakt veel jeuk en vooral veel schilfers.
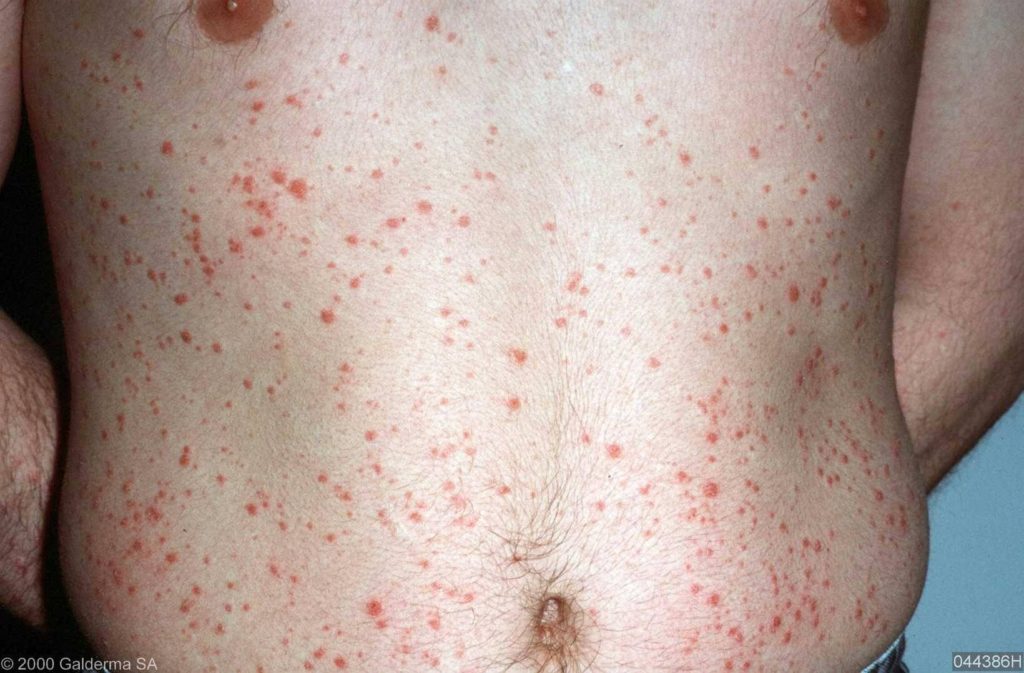
PSORIASIS GUTTATA
Bij psoriasis guttata zien we talrijke druppelgrote plekjes verspreid over het lichaam. Deze vorm wordt vaak in verband gebracht met een keelinfectie door streptokokken en het gebruik van bloeddrukverlagende middelen (zogenaamde bêta-blokkers).
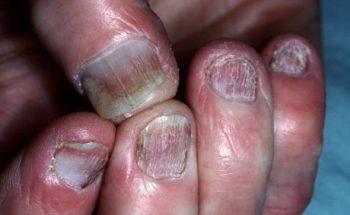
PSORIASIS UNGUUM
Bij psoriasis van de nagels zien we putjes, geelbruine verkleuring en loslating met verdikking van de nagel zelf.
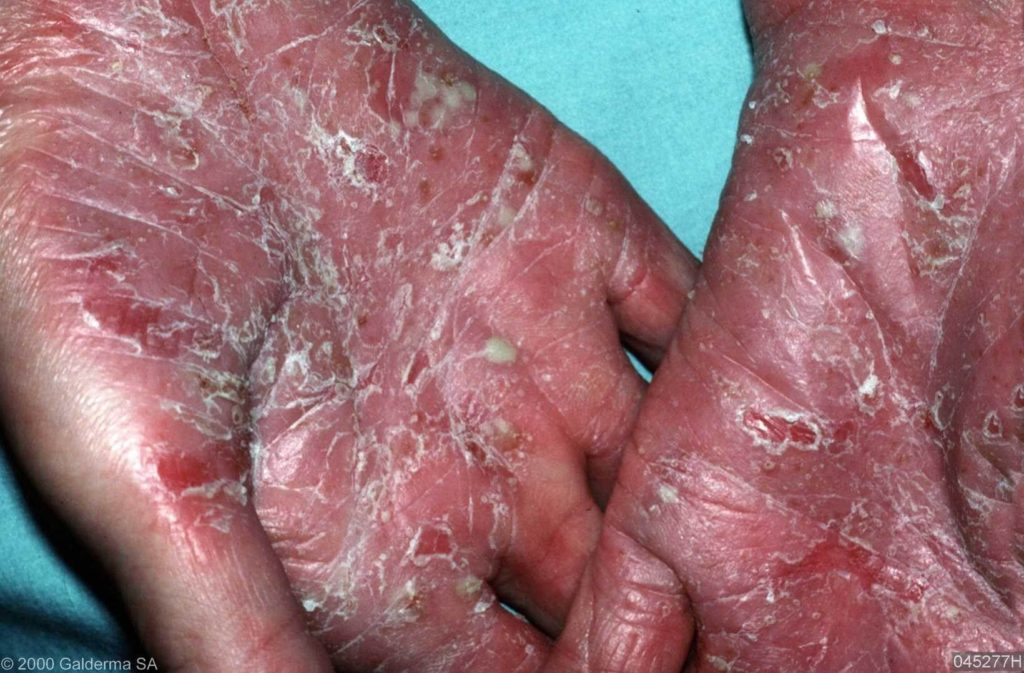
PSORIASIS PALMOPLANTARIS
Bij psoriasis palmoplantaris zien we de typische psoriasis plekken op de handpalmen en op de voetzolen. Deze plekken vereisen vaak een speciale aanpak. Lees meer door hier te klikken.
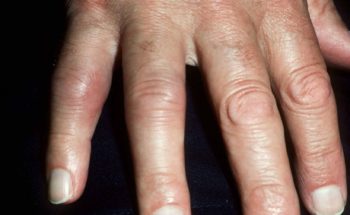
PSORIASIS REUMA
Bij psoriasis reuma zijn de gewrichten ook aangedaan, met name de kleine gewrichten (handen, vingers, voeten). De gewrichten zijn dan rood, gezwollen en pijnlijk. Bovendien voelen ze warm aan. Het staat ook bekend als artritis psoriatica. Ongeveer 30% van alle patiënten met psoriasis heeft ook last van psoriasis reuma.
PSORIASIS PUSTULOSA VON ZOMBUSCH
Dit is een acuut beeld , gekenmerkt door snel uitbreidende rode , licht schilferende samenvloeiende plakkaten op de huid met daarin vele kleine puskopjes. Dit beeld gaat gepaard met koorts, pijn en algemene ziektegevoel. Soms klaagt de patiënt over gewrichtspijnen. Deze vorm kan levensbedreigend zijn en gecompliceerd worden door uitdroging, eiwittekort, secundaire bacteriële infectie , longontsteking en nierfalen. Het is nog onduidelijk bij wie deze vorm kan ontstaan; bij zo’n 30% is er geen sprake van een reeds bestaande psoriasis. Wel wordt psoriasis pustulosa van von Zombusch vaak gezien bij psoriasis patiënten die abrupt met een inwendige behandeling zijn gestopt (met prednisolon, methrotrexaat of cyclosporine), tijdens zwangerschap (deze zeer zeldzame vorm heet dan “impetigo herpetiformis”), (keel-) infecties, gebruik van antibiotica en andere medicijnen (w.o. beta blokkers en lithium).
ERYTRODERMIE
Erytrodermie betekent letterlijk “rode huid”. Dit is een bijzondere vorm van psoriasis , waarbij de heftige ontstekingsreactie gepaard gaat met een massale verwijding van de bloedvaatjes in de huid. De GEHELE huid is rood, strak gespannen, warm, gezwollen, schilferend en erg jeukend. De patiënt voelt zich daarbij meestal ziek. Dit is een ernstige situatie, omdat door de bloedvatverwijding de patiënt veel vocht , eiwitten en mineralen dreigt te verliezen. Er bestaat een risico op uitdroging en acute nierfalen. Een patiënt met erytrodermie dient bij voorkeur in een ziekenhuis te worden opgenomen en behandeld.
Psoriasis is een onderdeel van een systemische ziekte
Vele onderzoeken hebben aangetoond dat aandoeningen zoals hart-en vaatziekten, overgewicht, suikerziekte, vette lever ziekte, chronische darmziekten zoals de ziekte van Crohn, nierziekten en osteoporose vaker bij mensen met psoriasis voorkomen. Deze aandoeningen worden “comorbiditeiten” genoemd, d.w.z. , aandoeningen die vaak samen met psoriasis worden gezien. De kans op de aanwezigheid van co-morbiditeiten wordt groter naarmate de psoriasis erger wordt en langer bestaat. Ook zijn er belangrijke overeenkomsten gevonden tussen het ontstaan van psoriasis en het ontstaan van bovengenoemde inwendige aandoeningen. De laatste jaren wordt dan ook verondersteld dat psoriasis een onderdeel is van een systemische ziekte en dat psoriasis ook als zodanig moet worden behandeld. Zo bestaat tegenwoordig de trend om vroeger in het ziektebeloop met systemische middelen in te grijpen, zoals met tabletten, injecties en infuustherapie. Deze systemische middelen blijken niet alleen gunstig te werken op de psoriasis maar ook op vele symptomen van de comorbiditeiten.
Hoe wordt de diagnose van psoriasis gesteld ?
Op grond van de huidafwijkingen alleen kan uw huidarts op het blote oog direct de diagnose stellen. Bij twijfelgevallen wordt er toch een huidbiopsie gedaan.
Wat is de behandeling van psoriasis?
Er bestaan vele werkzame behandelingen voor psoriasis. Alle middelen die voor psoriasis worden gebruikt onderdrukken de ontstekingsreactie, maar nemen niet de oorzaak weg. Hierdoor kan psoriasis wel (tijdelijk) onderdrukt worden maar nooit helemaal en permanent verdwijnen. Bij voorkeur wordt psoriasis behandeld met één of meer uitwendige middelen alleen. Indien dit niet afdoende blijkt te zijn, wordt er eerst gecombineerd met lichttherapie. Inwendige behandelvormen worden als laatste toegepast, of direct bij ernstige uitgebreide vormen van psoriasis. Behandelingen kunnen in een polikliniek, verpleegafdeling (opname) of in een dagbehandelingscentrum worden uitgevoerd.
A. PLAATSELIJKE MIDDELEN
Deze behandelvormen worden toegepast bij kleinere psoriasis plekken of in combinatie met inwendige behadelingen of lichttherapie. Het medicijn wordt als crème, zalf, gel of lotion 1 à 2 keer per dag alleen op de psoriasisplekken gesmeerd. Een voordeel is dat het medicijn dan alleen daar komt waar het nodig is. De gezonde huid en de organen in het lichaam blijven er vrij van. Een nadeel van het smeren is dat het bewerkelijk en tijdrovend is en dat er vlekken op kleding en beddengoed kunnen ontstaan.
1. Corticosteroïden. Voor psoriasis zijn alleen de sterk en zeer sterk werkende corticosteroïden werkzaam. Soms wordt in het preparaat een hoornoplossend middel toegevoegd, zoals salicylzuur. Hormoon preparaten worden éénmaal daags aangebracht. Bij hardnekkig psoriasis plekken wordt soms de hormoon preparaat onder occlusie behandeld.
2. Vitamine D-achtige stoffen. Voorbeelden hiervan zijn calcipotriol en calcitriol (Silkis ®). Deze stoffen remmen de versnelde groei van de aangedane huid en remmen tevens de ontsteking in de huid. Een voordeel van deze preparaten is de veiligheid en de mogelijkheid om relatief lang te behandelen door de verminderde kans op bijwerkingen in vergelijking met de corticosteroïden. Wel is het zo dat de werking van vitamine D-achtige stoffen wat later intreedt dan bij corticosteroïden. Vitamine D stoffen tweemaal daag aangebracht, of indien in combinatie met een hormoon preparaat éénmaal daags ( bijv. ’s ochtends vitamine D en ‘s avonds hormoon).
3. Combinatiepreparaten.
– Dovobet® Gel . Ook dit is een combinatiepreparaat, geregistreerd voor langdurig gebruik (tot 52 weken). De gel trekt snel in de huid en plakt niet. Dovobet® Gel kan 1x daags gedurende 8 weken gebruikt worden op het lichaam. Indien nodig kan volgens het advies van een arts langer worden doorgesmeerd. Dovobet®Gel is beschikbaar in een flacon en applicator en kan zowel op het lichaam als op de behaarde hoofdhuid toegepast worden. De keuze in toedieningsvorm is afhankelijk van de voorkeur van de patiënt.
-Enstilar schuim®. Net als Dovobet gel is ook dit een combinatiepreparaat bevattende calcipotriol (een vitamine D afgeleide) en betamethasondipropionaat (een corticotsteroïd). De schuim komt uit een handige spuitbus, die u gemakkelijk op de huid kan aanbrengen in een frequentie van eenmaal per dag, bij voorkeur in de avond. de schuim is helaas min der geschikt voor gebruik voor plekken in de hoofdhuid.
– Daarnaast zijn er ook zalven waarbij een corticosteroid gecombineerd wordt met een zalf die ontschilferend werkt. Voordeel hiervan is dat de werkzame stof beter in de huid kan treden.
4. Teer is een van de oudste middelen. Tegenover het voordeel van nauwelijks bijwerkingen staan een doordringende geur en de zwartbruine vlekken die maar moeilijk uit kleding en beddengoed zijn weg te wassen. Teer wordt gebruikt in zalf, badolie en shampoo.
5. Behandeling van psoriasis van het behaarde hoofd. Dit vergt een speciale aanpak. Indien er zich dikke schilfers op het hoofd bevinden, dienen deze eerst verwijderd of opgelost te worden. Hiervoor bestaan er diverse ontschilfermiddelen die het middel salicylzuur bevatten. Het ontschilfermiddel dient voor een paar dagen tot een week op het behaarde hoofd iedere avond te worden ingemasseerd. Het middel moet men vervolgens de gehele nacht laten inwerken. Pas de volgende ochtend mogen de haren worden gewassen met een milde shampoo of met een teer bevattende shampoo. De nabehandeling kan bestaan uit een corticosteroïd bevattend middel (lotion, emulsie, foam, gel of shampoo). Middelen die vaak worden voorgeschreven zijn o.a. Topicorte ® , Elocon®, Dermovate®, Clobex®, Clarelux foam® of Dovobet ® Gel (in flacon of applicator). Deze laatstgenoemde middelen mogen bij aanwezigheid van geringe hoeveelheid schilfering ook direct op de hoofdhuid worden aangebracht. Lees ook de folder “Drie-staps therapie voor behaarde hoofd”.
B. LASERTHERAPIE (EXCIMER LASER)
Met behulp van lasertherapie (type Excimer laser) kunnen gericht en selectief, kleine, hardnekkige psoriasisplekken worden behandeld. Omdat de laserstralen van deze laser liggen in het golflengte gebied van ultraviolette B, kun je deze manier van behandelen ook beschouwen als een vorm van lichttherapie. Gemiddeld zijn er slechts 10 tot 15 behandelingen nodig om de (hardnekkige) plekken te doen verdwijnen.
C. LICHTTHERAPIE
De werking van lichttherapie bij psoriasis berust op het plaatselijk onderdrukken van de ontstekingsreactie. De belangrijkste nadeel hiervan is dat de behandeling altijd in het ziekenhuis moet plaatsvinden en veel tijd vergt. De twee meeste effectieve vormen van lichttherapie bij psoriasis zijn:
– PUVA therapie
– UVB therapie
Deze behandelingen geven het snelst resultaat. Laag gedoseerd breedspectrum UVB licht kan worden ingezet voor een geleidelijk resultaat wat onderhouden kan worden door de therapie continu te gebruiken.
– UV thuisbehandeling. Lichttherapie is niet alleen mogelijk in (poli-)klinieken, dagbehandelingscentra en kuuroorden, maar ook bij u thuis. Deze behandeling wordt echter niet door alle verzekeraars vergoed. Voorbeelden van firma’s die de cabines leveren zijn Linde B.V. en Eurocept B.V.
-UV thuisbehandeling als onderhoudstherapie. Lichttherapie ook beschikbaar als laag gedoseerde onderhoudstherapie. Deze vorm van lichttherapie is ultra laag gedoseerd en kan het hele jaar door gebruikt worden. De therapie kan op zichzelf gebruikt worden of in combinatie met een lichtkuur. Wanneer u alleen de laag gedoseerde therapie inzet, verdwijnen de klachten wat langzamer dan met een lichtkuur, maar wanneer de klachten weg zijn, kunt u het resultaat onderhouden. Heeft u na een lichtkuur snel last van terugkerende klachten, dan kan deze onderhoudstherapie ingezet worden om een terugval te voorkomen. Om de continue behandeling gemakkelijk te maken, wordt het apparaat meestal in de douche geplaatst en gebruikt. Dit is niet verplicht. Deze therapie is alleen verkrijgbaar via de firma Dermasun Medical. Voor meer informatie klik hier
D. TABLETTEN TEGEN PSORIASIS
Het grote gemak hierbij is dat er pillen kunnen worden geslikt, dus niet meer smeren of in een lichtkabine. Tegenover de eenvoud van de behandeling staat een grotere kans op – soms ernstige bijwerkingen op inwendige organen, zoals de lever en de nier. Om deze redenen dient u regelmatig voor controle te komen bij uw huidarts om uw bloed en eventueel uw urine te laten nakijken. Inwendige behandelvormen worden bij voorkeur in een korte kuurperiode gegeven.
- Methotrexaat. Dit middel remt de celdeling in de huid. Het is een zeer effectief middel tegen psoriasis. Bekende ernstige bijwerkingen zijn een tekort aan bloedcellen en beschadiging van de lever. Methotrexaat wordt ook vaak gebruikt bij de behandeling van psoriasis arthropathica, met of zonder gebruik van inwendige ontstekingremmende middelen.
- Ciclosporine. Dit is een middel dat zeer werkzaam is om afstoting bij transplantatie van organen tegen te gaan. Ciclosporine is echter ook werkzaam gebleken bij het onderdrukken van psoriasis. Helaas kan ciclosporine nierbeschadiging gegeven, indien dit middel te lang wordt toegediend.
Uit een recent onderzoek is gebleken dat methotrexaat en ciclosporine even werkzaam zijn bij ernstige psoriasis. - Acitretin. Dit is een van vitamine A afgeleide stof die als medicijn bij psoriasis wordt gebruikt. Bij vrouwen die in verwachting zijn, kan dit middel ernstige beschadiging van de ongeboren vrucht veroorzaken. Na staken van dit middel zal een vrouw nog 2 jaar moeten wachten voordat zij zwanger mag worden.
- Fumaarzuur. Dit middel is een goed alternatief voor patienten die niet geschikt zijn voor of niet goed gereageerd hebben op behandeling met lichttherapie, methotrexaat, ciclosporine en/of biologicals. Fumaarzuur heeft een gunstige effect op het afweersysteem bij psoriasis en remt tevens de celdeling van de opperhuidcellen. Bekende mernamen zijn Psorinovo® en Skilarence®
- Apremilast. Apremilast (merknaam Otezla ®) remt het enzym PDE4 (fosfodiesterase 4) dat van nature aanwezig is in ontstekingscellen. Bij psoriasis en artritis psoriatica is dit enzym te actief, waardoor de immuuncellen teveel stoffen aanmaken die de ontstekingen in het lichaam aanwakkeren. De dosis van apremilast is 2 maal daags 30 mg orale tabletten.
E. BIOLOGICALS
Biologicals of biologics worden ingedeeld naar het ontstekingseiwit waarop zij hun werking of beter gezegd hun remming op uitoefenen. Zij verschillen onderling in de werkzaamheid, bijwerkingenprofiel, de dosis en de dosisfrequentie. Biologicals worden toegediend via een infuus of een injectie vlak onder de huid (subcutane injectie). Deze middelen zijn uitsluitend verkrijgbaar via een dermatoloog (of verpleegkundig specialist of Physician assistant) die bevoegd en ervaring heeft met biologicals. De injectiespuiten worden uitsluitend verstrekt door een ziekenhuisapotheek of een apotheek bij een zelfstandig behandelkliniek waar de arts is aangesloten.
De volgende biologicals zijn in Nederland geregistreerd voor de behandeling van matige en ernstige vormen van psoriasis:
TNF remmers
TNF betekent “Tumor Necrosis Factor” . Deze groep biologicals remmen het ontstekingseiwit TNF.
- Adalimumab (Humira®). Dit middel wordt via subcutane injectie gegeven in een dosis van 40 mg per 1 of 2 weken.
- Etanercept (Enbrel ®). Dit middel wordt tweemaal per week in een dosis van 25 mg of eenmaal per week in een dosis van 50 mg onder de huid toegediend.
- Certolizumab pegol (Cimzia®) Ook dit middel wordt via onderhuidse injecties toegediend. Na een oplaaddosis van 200 mg op week 0, 2 en 4 volgt een onderhoudsdosis van 200 mg elke 2 weken.
- Infliximab (Remicade ® ). Dit middel wordt éénmaal per week per infuus toegediend op week 0, week 2 en week 8. Bij goed effect kan een onderhoudsbehandeling worden voorgeschreven. De dosis bedraagt 5 mg per kg lichaamsgewicht.
IL-12/IL-23 remmers
IL staat voor Interleukine. Dit is een antilichaam dat werkt door binding aan interleukine 12 en 23 eiwitten.
- Ustekinumab (Stelara®). Het middel wordt onder de huid toegediend in een dosis van 45 mg, maar voor patiënten die zwaarder wegen dan 100 kg in een dosis van 90 mg. Na een opstartdosis op week 0 en week 4, wordt dit vervolgd met elke 12 weken een subcutane injectie. Dit betekent dat de patiënt(e) maar 4 keer per jaar hoeft te spuiten voor de onderhoudsdosering.
IL-23 remmers
Een groep biologische antilichamen die gericht zijn om de functie van interleukine ontstekingseiwit 23 af te remmen. Zowel IL-17 als IL-23 zijn belangrijke cytokinen betrokken bij psoriasis.
- Guselkumab (Tremfya®) . Deze biological wordt subcutaan toegediend in een dosis van 100 mg in week 0 en week 4 als startdosis. Daarna volgt een onderhoudsdosering van 100 mg om de 8 weken.
- Risankizumab (Skyrizi®). De dosis is 150 mg (1 subcutane injectie van 150 mg via voorgevulde spuit of voorgevulde pen) om de 12 weken na een opstartdosis in week 0 en week 4. Dus slechts 4 onderhoudsdoseringen per jaar.
- Tildrakizumab (Ilumetri®). De dosis van deze biological is 100 mg via subcutane injectie in week 0, week 4 en daarna om de 12 weken.
Bij patiënten met bepaalde kenmerken (bv. zware ziektelast, lichaamsgewicht ≥ 90 kg) kan 200 mg een grotere werkzaamheid vertonen.
IL-17 remmers
Deze biologicals werken doordat ze de activiteit van Interleukine-17 neutraliseren; dit ontstekingseiwit komt in grotere hoeveelheden voor bij psoriasis.
- Secukinumab (Cosentyx ®) Dit middel wordt de eerste 5 weken wekelijks toegediend en daarna 1x per maand. De dosis is telkens 300 mg per subcutane injectie.
- Ixekizumab (Taltz ®). De dosis van dit middel is 160 mg per subcutane injectie (twee injecties van 80 mg) in week 0, gevolgd door 80 mg (één injectie) in de weken 2, 4, 6, 8, 10, en 12, daarna een onderhoudsdosering van 80 mg (één injectie) elke 4 weken.
- Brodalumab (Kyntheum ®). De begindosis van dit middel is 210 mg. Daarna volgen twee injecties van elk 210 mg met 1 week tussen. Vervolgens is de onderhoudsdosering 1 x 210 mg per 2 weken.
F. BIOSIMILARS VOOR PSORIASIS
Een biosimilar is een biologisch geneesmiddel dat nagemaakt is van een bestaand biologisch geneesmiddel. Dit is toegestaan omdat het patent van de originele biological is verlopen. Een biosimilar is qua werkzaamheid en bijwerkingen nagenoeg gelijk aan het origineel middel.
De volgende biosimilars zijn in Nederland beschikbaar. Klik op de naam van de biological voor meer informatie
- Benepali ® (etanercept)
- Inflectra ® (infliximab)
- Remsima ® (infliximab)
Wat kunt u zelf aan psoriasis doen ?
– Emotionele stress lijkt bij de meeste patiënten een rol te spelen. Dit is de reden waarom ontspanning (vakantie, zon en zee) een gunstige invloed heeft op de huidziekte.
– In het algemeen is het goed om de huid met vettige zalven en badolie (tijdens het bad nemen) te behandelen. Hierdoor raken de schilfers makkelijker van de huid los, waardoor uitwendige middelen (corticosteroïden en vitamine D middelen) beter de huid kunnen doordringen en daardoor werkzamer worden.
– Niet krabben, omdat door krabben of een verwonding op de plaats van de huidbeschadiging nieuwe psoriasisplekken kunnen ontstaan.
Psoriasis en voeding
Studies tonen inderdaad een relatie aan tussen voeding en psoriasis. Mensen met ernstige vormen van psoriasis hebben vaker hart-en vaatziekten, een te hoog cholesterol, een tekort aan vitamine D, overgewicht en suikerziekte. Het advies is dan ook om goed op je voeding te letten. Vermijd daarom fastfood producten, rood vlees, gluten, chocola en genotsmiddelen zoals koffie, zwarte thee en melkproducten. Eet vooral veel vissoorten met veel vitamine D (zoals zalm en makreel) en groenten met vel vezels die veel zink, selenium en vitaminen bevatten. Tot slot is het van belang om voldoende in beweging te blijven en je gewicht op peil te houden.
Lees hier meer over het psoriasisdieet
Wat is het beloop van psoriasis ?
Zoals eerder vermeld kan psoriasis niet genezen worden. Behandelingen kunnen de psoriasis tijdelijk onderdrukken en daarmee het leven van de patiënt een stuk draaglijker maken. Psoriasis heeft een golvend beloop hebben met rustige periodes, afgewisseld door tijden waarin de aandoening actief is en de huid ernstig is aangedaan. In de loop van de tijd kunnen de uitgebreidheid en de ernst van de huidafwijkingen sterk veranderen.
Bekijk hier de video
“Hoe een behandeling met een biological mijn leven heeft veranderd”
Vindt u dit artikel nuttig?
Vraag het de huidarts
De meest gestelde vragen over Psoriasis op een rijtje.- Kan een persoon meerdere vormen van psoriasis hebben?
- Waarom wordt mijn psoriasis vaak erger in de winter?
- Wordt psoriasis veroorzaakt door verkeerde voeding ?
- Wat kan ik doen tegen psoriasis aan mijn nagels ?
- Wat heeft een keelinfectie met psoriasis te maken ?
- Kunnen zwangeren met psoriasis zonder problemen hormoonzalven gebruiken ?
- Heeft stress een slechte invloed op psoriasis ?
- Kan psoriasis ook op kinderleeftijd ontstaan ?
- Tast psoriasis alle delen van het lichaam aan ?
- Is psoriasis te genezen ?
- Is psoriasis erfelijk? Krijgen mijn kinderen later ook psoriasis ?
- Is psoriasis besmettelijk ?
- Wat veroorzaakt psoriasis ?
- Helpt een kuur aan de Dode Zee tegen psoriasis ?